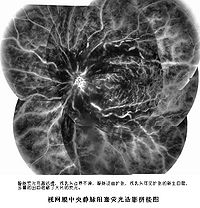
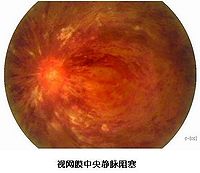
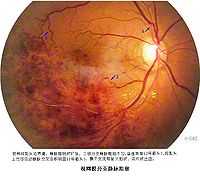
视网膜中央静脉阻塞
| A+医学百科 >> 视网膜中央静脉阻塞 |
【概述】
视网膜中央静脉阻塞(obstruction of the central retinal vein)远比视网膜中央动脉阻塞常见。视功能损害虽不如动脉阻塞急剧,但亦相当严重。部分病例可因继发新生血管性青光眼而完全失明。
【治疗措施】
1.抗凝血药 尽管近20多年来的某些研究对von Michel(1878) 提出的血栓说持有异议,但抗凝血药物仍为本病治疗的首选药。
⑴纤维蛋白溶解酶:此类制剂包括尿激酶、链激酶、纤维蛋白溶酶、蛇毒抗栓酶等。其中尿激酶无抗原性,使用前不必作过敏试验,毒副作用较小,故最常用。
尿激酶(urokinase):能直接激活血浆及血浆块中的纤维蛋白溶解酶原转变为纤维蛋白溶解酶,提高纤维蛋白溶解能力,从而使血栓溶解。常用剂量为1万Iu,加入低分子右旋糖苷250~500ml内静脉滴注或加入生理盐水20ml内静脉注射,一日1次,10~15次为一疗程。亦可以100~150Iu溶于0.5~1ml生理盐水内作球后注射,一日或隔日1次,5次为一疗程。
⑵抗血小板凝集剂:常用的该类制剂有乙酰水杨酸肠溶片及潘生丁。前者可抑制胶原诱导血小板凝集和释放二磷酸腺苷(adenosine,ADP),有比较持久的抗血小板凝集作用。一日1次,饭后服50~75mg。后者可抑制血小板的释放反应,从而减少其聚集。每次口服25~50mg,一日3次。
2.血液释释疗法 等容血液稀释疗法(isovolemic haemodilution)的原理是降低红细胞压积,减少血液粘稠度及改善微循环,由肘静脉抽血400~500ml,加入灭菌枸橼酸钠75ml抗凝,高速离心分离血细胞和血浆。在等待过程中,静脉滴注低分子右旋糖苷,然后将分离出来的血浆输回给患者。每隔2~3日重复1次,共3~6次。至红细胞压迹降至30%~50%为止。有血液病(如白血病、严重贫血、血小板减少性紫瘢等)、重要脏器疾病(如严重冠心病等)、急性感染性疾病及传染病者禁用。
低分子右旋糖酐(分子量1万~4.5万)静脉滴注,一日1次,每次ml,10~15次为一疗程。也是一种血液稀释疗法。除能降低血液粘稠度外,还能改变静脉管壁内膜损害处的电荷,阻止血小板磷拧?
3.中药治疗 活血祛瘀中药(复方或单味),均有一定的抗血凝、改善微循环、提高组织缺氧耐受性等作用。常用方为加味桃红四杨汤(生地黄、川芎、桃仁、红花、广地龙、赤药、当归、枳壳、玉金、刘寄奴、柴胡、川牛膝)。一日剂,分2次水煎温服。由动脉硬化波及引起者,方中酌加楂、海带(漂去盐)、丹参等。由静脉本身炎症引起者,方中酌加玄参、丹皮、制大黄、连翘、金银花等。中药煎剂可单独应用,亦可与尿激酶、乙酰水杨酸汤溶片等配合应用。30~50剂为一疗程。
4.激光光凝 激光光凝能减少毛细血管渗漏,特别是阻止渗漏液进入黄斑部引起囊样水肿:光凝无灌注区,可预防新生血管形成或封闭已形成的新生血管,以减少出血及出血进入玻璃体的机会。激光光凝对本病治疗的机理在于光凝破坏了视网膜色素上皮层的屏障功能,视网膜神经上皮层与脉络膜之间产生交通径路,使病理产物排入脉络膜循环中去;光凝毁坏了病变区内仍然存活的视网膜组织,从而减少组织缺氧状态,并减轻视网膜血管的病理性反应,光凝直接作用于血管壁渗透性趋向正常(Shimizu,1973)。
【病因学】
引起本病的病因,老年人与青壮年有很大差异,前者绝大多数继发于视网膜动脉硬化,后者则多为静脉本身的炎症。视网膜动脉硬化常见于慢性进行性高血压病或动脉硬化;静脉炎症可由静脉周围炎(Eales病)、葡萄膜炎症、Behcet综合征、结节病、Coats病、脓毒性栓子等引起,但临床上找不到明确原因者,亦非少见。
本病的发病机理复杂,目前尚不完全清楚。多数作者认为由动脉供血不足、静脉管壁损害、血泪流变改变及血流动力学改变等多种因素相互影响而成。其中静脉管壁损害可能是主要的。
1.动脉供血不足 Hhayreh(1965,1971)通过动脉实验后指出,视网膜中央静脉阻塞的发生,以动脉供血不足为前提。实验室中,如果只阻断某一静脉,不足以引起临床所见的典型改变,只有动脉供血也发生障碍后,才能形成。虽然Hayreh这一学说,也得到部分临床工作者的支持,但至今为止,对动脉供血不足引起静脉阻塞的直接证据仍感不足。例如,本病在眼底荧光血管造影片上不能显示任何动脉阻塞。视网膜血循环是处于一种比较封闭的血管环流径路(clsed vascular circuit)之中(Gass,1968),静脉阻塞时动脉血流减少,可能仅仅是静脉血回流受阻的一种反映,而不是静脉阻塞的原因。
2.静脉管壁损害 有两个原因,一是受到其邻接处的动脉硬化的波及;二是静脉本身的炎症。二产均可导致管壁增厚,管腔狭窄。硬化还能使内膜及内膜下细胞增生,炎症则可使内膜肿胀。细胞增生及内膜肿胀更加重了管腔狭窄程度,除严重者因内膜与内膜接触直接发生闭锁外,亦可因内膜面变得粗糙,电荷改变,诱使血小板沉着、凝聚而形成血栓,导致静脉管腔不完全或完全性阻塞。
众所周知,视网膜中央静脉总干阻塞好发于静脉穿越筛板处,分支阻塞好好于动、静脉交叉处。可能因此种所在,动静脉被一层共同的结缔组织性鞘膜包绕(Scherer,1923)有关,一旦静脉管腔由述原因发生狭窄后不易舒展。
3.血液流变学及血液流动力学改变 大多数本病患者有血液成分改变、血液粘稠度改变及血小板凝聚性增高,使血液通过静脉管径狭窄处更加困难和血栓更易于发生。
除以上原因外,静脉阻塞,特别是静脉总干阻塞与高眼压有一定联系。据统计,本病同时合并原发性开角性青光眼患者达10%~20%。其原因①开角化青光眼患者本身大多有血液粘度增高;②巩膜筛板的病理凹陷,可能影响筛板区中央动脉灌注和静脉回流。其他如心脏代偿功能不全、心动过缓、血压突然降低等导致血流缓慢者,均可加速阻塞的形成。
视网膜中央静脉阻塞出现的一系列眼部体征,都是继发于阻塞后视网膜血循环紊乱。例如:视网膜出血由静脉血回流障碍,血管壁脆弱性和血流瘀滞而引起纤维蛋白溶解功能局部亢进所致;静脉怒张迂曲、血柱色泽暗紫由血液回流受阻所致;棉绒状白斑由内层毛细血管床缺血所致;黄白色硬性渗出由血液内脂类物质沉着所致。此外,视网膜水肿混浊、新生血管、血管短路、侧支循环、毛细血管梭形扩张、黄斑部隔 样水肿以及虹膜而出现浓密新生血管(虹膜红变)等等,无一不与此有关。
【临床表现】
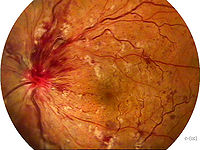
文献中有多种分类法:①按阻塞的原因可分为硬化性、炎症性两种;②按阻塞部位可分为主干、分支及半侧阻塞三种;③按阻塞程度可分成完全和不完全两种;④按有无动脉供血不足可分为非缺血性(郁滞性)与缺血性(出血性)两种(Hayreh)。但这一分类法,部分学者持有异议,认为所谓非缺血性与缺血性阻塞也就是不完全及完全性阻塞。
1.视功能损害 视功能损害以阻塞的程度是否累及黄斑部而异,黄斑一旦受到波及,中心视力突然或于数日内显著下降,并出现小视和变视,严重者仅存眼前指数或手动。当静脉阻塞而仍保持一定视力时,周边视野常于影或有与阻塞区相应的不规则向心性缩小;中央视野则常因黄斑部及其附近损害而有中心或傍中心暗点。
2.眼底所见 总干阻塞时,眼底改变因病程早晚、阻塞程度不同而有所不同。视盘水肿混浊,境界消失。整个视网膜水肿混浊,布满大小不等的线状、火焰状、狐尾状的神经纤维层出血。有时也能见到加点状或形态不规则的深层出血。视网膜静脉怒张迂曲,部分被组织水肿及出血掩盖而异节段状。视网膜动脉因反射性收缩,显得比较狭窄。此外,特别在后极部常可见到棉绒状白斑。黄斑部放射状皱被,呈星芒状斑或囊样水肿。视网膜浅层及深层出血是毛细血管、微静脉或较大静脉不耐高压而破裂及纤维蛋白溶解功能的局部亢进所致。出现量多时可见视网膜前出血,甚至突破内界膜进入玻璃体,形成玻璃体积血,使眼底不透见。
分支阻塞,以颞上枝最常见,其次为颞下枝,再次为鼻侧支。在分支阻塞时,上述各种眼底改变(出血、水肿、渗出、管径扩张、行径迂曲等),限于该分支引流区。但颞上支或颞下支阻塞,亦可波及黄斑部。
视网膜中央静脉的一级分支大多在进入巩膜筛板这前已形成静脉总干。但有一部分先天异常者,在穿过筛板后面一段距离后才汇合成总干,所以在球后视神经内存在两根或两根以上的静脉支,故名之为分干。当其中的一支发生阻塞时,称为半侧中央静脉阻塞(hemi-central vein obstruction)。
半侧阻塞所引起的病变范围大于分支阻塞,占整个眼底的1/2至2/3。视盘出现与阻塞部位一致的区域性水肿混浊。
总干、分支及半侧静脉阻塞均可因阻塞程度的轻重而有不同的眼底改变。不完全阻塞者,眼底出血量、出血面积、视网膜水肿混浊程度要比完全阻塞少而且轻,不见或偶见棉绒状斑,黄斑部囊样水肿发生率也低得多。静脉阻塞介支循环逐渐建立后,血循环有自行缓慢恢复的倾向。大约为增年,视网膜水肿、出血逐渐消失,静脉管径恢复原有宽度或宽窄不均,可见平行白鞘或管状白鞘。与阻塞静脉伴行的动脉有继发性硬化,常可见到微血管瘤。静脉阻塞出血、水肿混浊严重者,当出血水肿消退后,除常遗留色素乱外,有时因视网膜内层萎缩而出现颗粒状或斑驳状外观。有时因成纤维细胞增生而见到视盘面前膜形成或视网膜前膜形成。视网膜血管后面,有灰白色或略逞黄白色族状的斑点,此种斑点由指质沉着而成,形成不一,位于黄斑部者呈星芒状,黄斑边缘者呈半环状。一般出现于阻塞发病后2个月左右,初时与视网膜出血及水胩同时存在,但在出血、水肿消失后仍可残存较长时间,甚至数年后还能见到。
视网膜出血、水肿之吸收,有赖于侧支循环的建立,侧支循环来来源于视网膜毛细血管扩张,是以最短径路连接阻塞血管与附近开放血管,或阻塞支本身阻塞段之间形成通道,如同水坝闸门关闭时的泄洪渠道。这种侧支循环在发病之初即开始,但因被出血和水肿掩盖而不易发现,待出血和水肿或消失后才能见到,事袢状或螺旋状迂曲。总干阻塞、半侧阻塞、或靠近视盘的分支阻塞,侧支循环常见于视盘面或其边缘处。
侧支循环形成的早晚及是否有效,对视功能有直接影响。特别是黄斑部受累时,如果在中心窝与静脉阻塞之间有一早期开放的侧支存在,预后就比较良好。即使一时由于侧支负荷过重而出现出血、水肿,但当出血、水肿吸收后仍可恢复有用视力。反之,如果侧支形成之前,视网膜已有不逆性损害,则无济于视力的挽救。
完全性阻塞时,视网膜内层毛细血管床(包括毛细血管前微动脉、毛细血管、毛细血管后微静脉在内的整个末梢循环单位)血流阻断呈大片缺血区。为检眼镜下所见棉绒状白斑形成的基础。病程后期,棉绒状白斑消退,在缺血区周围出现网状或卷丝状新生血管。新生血管与侧支循环在检眼镜下不易判别。
总干或半侧完全性阻塞时,部分病例可发生虹膜新生血管(虹膜红变),当新生血管扩展至前房角,进入小梁网堵塞房角时,则导致新生血管性青光眼。
3.荧光血管造影 荧光造影所见亦因阻塞部位(总干、半侧、分支)、阻塞程度(完全性、不完全性)及病程之早晚而有不同表现。
总干完全性阻塞在病程之初,造影早期因视网膜有大量出血病灶,使脉络膜及视网膜荧光被掩盖,在未被掩盖处则可见充盈迟缓的动静脉。造影后期,静脉管壁及其附近组织染色而呈弥漫性强荧光。当荧光到达黄斑周围毛细血管时,如果该处未被出血遮蔽,便有明显荧光渗漏,并逐渐进入、潴留于囊样间隙中。病程晚期,由于视网膜内层毛细血管床缺血而出现无灌注区。无灌注区周围残存的毛细血管呈瘤样扩张。各种异常径路的侧支循环及新生血管,可出现于眼底任何部位,但在视盘面最多见。视盘表面的新生血管有时可以进入玻璃体。新生血管因有明显荧光渗漏可以与侧支循环判别。
总干不完全阻塞病程初期的荧光造影早期照片上,因出血量少,荧光掩盖面积相应地减少,动、静脉荧光充盈时间延长(特别是动脉)并不明显。静脉管壁渗漏及随后出现的管壁染色与其周围组织染色亦较完全性阻塞者轻。病变累及黄斑部,且无有效侧支循环者,则中心窝周围毛细血管渗漏而出现花瓣状强荧光区(囊样水肿)。中心窝周围毛细血管拱环破坏而出现渗漏。病程晚期,一般不见无灌注区及新生血管。
半侧阻塞与分支阻塞荧光造影所见,亦因阻塞之完全或不完全而与总干阻塞时病程早期及晚期相同的表现,但其范围则仅限于该分干或该分支的引流区。此外,有些分支阻塞病例,在病程最初阶段,可以见到该分支的阻塞点处管径狭窄及其上流端附近出现是局限性强荧光。
【预后】
本病预后因阻塞的原因、部位、程度等而有很大差异。就发病原因而言,炎症引起的阻塞由于血管壁与内膜肿胀是可逆的,不同于因动脉硬化波及而引起的阻塞,后者静脉管壁增厚、管腔狭窄由内膜下及内膜细胞增生所致,是不可逆的,故炎症性阻塞的预后优于硬化性阻塞。就阻塞部位而言,分支阻塞优于半侧阻塞,半侧阻塞又优于总干阻塞。就阻塞程度而言,不完全性(Hayreh所称的非缺血性者)优于完全性(缺血性)阻塞。当然,对以上各项预后的估计,都不是绝对的。例如是否能早期形成有效的侧支循环,是否能得到及时合理的治疗等,均直接影响预后。黄斑部出现水肿,短期内不有消退者,势必严重损害中心视力。特别是总干完全性阻塞,荧光造影见大片无灌液压区者,不仅致盲率高,而且新生血管性青光眼的并发率亦高,预后晚为恶劣。
参看
|
|||||||||||||||||
|
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| 关于“视网膜中央静脉阻塞”的留言: | |
|
目前暂无留言 | |
| 添加留言 | |