胰腺外伤
| A+医学百科 >> 胰腺外伤 |
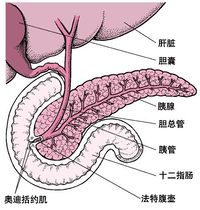
胰腺是一个具有内、外分泌功能的腺体,其位置深在,前有肋弓后有脊椎的保护,因而受伤机会较少,故常易误诊。直至1952年对胰腺损伤才有全面的报道。胰腺损伤占人群的0.4/10万,占腹部外伤的0.2~0.6%。战时胰腺损伤多为穿透伤,往往因伴有大出血死亡率甚高。平均多由于腹部严重的闭合伤所致。有时为手术的误伤。胰腺穿透伤与闭合伤之比约3∶1。在一组1984例胰腺外伤中,穿透伤占73%,闭合伤占27%。
目录 |
病因学
在交通意外中,尤其是汽车驾驶人员当汽车高速行驶中,汽车骤然撞于物体上,其强大的惯性使驾驶者的上腹部撞击于汽车方向盘上,导致胰腺受伤。有时当人体自高处坠落,腰部呈过度层曲,同时双侧肋弓极度内收,瞬间一个暴发力,挤压于胰腺上,造成胰腺不同程度的损伤。
胰腺损伤的部位,随外力的方向而异,以胰腺头、体部常见。当外力作用于右上腹或脊柱右侧方,则胰头部易被挤压,同时常合并有十二指肠、胆道、肝脏损伤,此类损伤后果严重,死亡率甚高可达70~80%;当外力直接作用于上腹中部,则损伤多为胰颈、体部的部分或完全断裂,并合并有肠系膜上动脉损伤;外力作用于脊柱左侧方,胰尾常易受伤,此时多伴有脾破裂。
病理改变
胰腺闭合伤的病理变化是进行性的。外科医生对胰腺断裂伤,往往很重视集中力量予以处理。而对胰腺局部的挫伤常不够重视。这主要是对其病理变化的特点——进行性,没有足够的认识。
胰腺损伤后开始在局部出现一般性的挫伤痕迹。但挫伤后胰液常由挫伤线外溢至胰腺间质,继而进行对胰腺的自我消化,将挫伤外消化而成为“继发性断裂”。由自我消化至继发性胰腺断裂,时间长短不一,当视胰腺挫伤的程度、范围而定。自我消化继发性断裂的过程如图示。
单纯胰腺挫伤:胰包膜可完整亦可破裂。前者为单纯性胰腺损伤。胰腺间质有轻度损伤,,所谓创伤性胰腺炎,即为此种损伤。后者(胰包膜破裂)的损伤程度较前者重笃,但胰腺内无明显血肿,亦无胰管断裂,挫伤可发生在胰腺任何部位。
胰腺断裂:胰腺断裂的含意是:①胰腺断裂或折断,大于胰腺直径1/2以上;②胰腺中心贯通伤;③胰腺导管可见的损伤;④胰腺严重的挤压碎裂伤。
胰头部挫伤:由于其解剖部位的特殊性,应将其独立分类,不论是单纯的挫伤,以至严重的断裂伤。十二指肠的损伤指的是伴有创伤性破裂。大多数十二指肠损伤位于前内侧壁,少数病人可有十二指肠第二段后壁破裂。后壁大的破裂较易诊断,但小的破裂较易误诊。在术中凡见到十二指肠外侧腹膜后有血肿,并有时触及捻发感,应沿十二指肠旁切开后腹膜,将十二指肠向左侧翻转,仔细检查有无裂孔。一旦误诊将造成不可弥补的后果。
诊断
(一)胰腺外伤的诊断,首先要明确几个临床问题,才能全面正确的做出诊断:
- 仅胰腺自身损伤,在早期常不会导致立即死亡。早期死亡者往往因合并其他实质脏器伤、或大血管损伤大出血死亡。
- 单纯胰腺损伤或有轻度合并伤时,早期往往无明显症状及特异体征,常难以诊断,延误治疗则合并症发生率增高。
- 胰酶的消化作用引起周围组织坏死、出血,使损伤后合并症高达30~50%。
- 由于组织坏死及污染、失血、休克、免疫力下降,则感染扩散常易发生多器官功能衰竭,死亡率甚高。
- 中度损伤的早期,加之伤后胰液的分泌暂时受到抑制,或胰酶释放尚未被激活,故早期症状不典型,甚易误诊。在术前做出正确诊断者仅占50%。
- 胰腺损伤后合并其他脏器伤发病率甚高。开放性损伤合并其他脏器伤:肝脏损伤45~47%,胃肠伤47%,十二指肠伤24%,脾脏损伤21~25%,肾脏损伤23%,小肠损伤15%,结肠伤19%,血管伤30%。闭合性胰腺损伤合并其他脏器伤:肝脏损伤18%,胃损伤5%,十二指肠损伤15%;脾脏损伤15%,小肠伤8%,血管伤9%。
合并损伤的脏器多少与死亡率成正比:合并1个脏器伤死亡率为4%,合并2~3个脏器伤死亡率约为15%,合并4个脏器伤以上,则死亡率大于40%。因此,当诊断为胰腺损伤时,必须全面的检查腹腔其他脏器。
(二)胰腺损伤诊断要点如下:
- 不可忽视上腹部挫伤:凡上腹部的钝挫伤,不论作用力来自何方,均应考虑到有胰腺损伤的可能,当胰腺断裂伴大血管伤,多有明显的腹部体征,而胰腺损伤范围小,又在隐藏的部位则早期易忽略,可在数日以至数周后始被发现。
- 要正确判断血清淀粉酶:有时误认为胰腺损伤后淀粉酶一定要升高,忽视了淀粉酶升高的时间,以及严重的胰腺损伤淀粉酶可不升高,因而贻误诊断。胰腺损伤后,血清激粉酶大多数升高(约占90%),但损伤与升高的时间成正比。在179例胰腺钝挫伤,伤后30分钟内血清淀粉酶升高仅36例(20%)。因此,在胰腺损伤的初期由于胰酶分泌暂时受到抑制,故可不升高。应行反复测定做动态的观察。决不可因伤后一次的血清淀粉酶不高,而否定了胰腺损伤的存在。有人提出,当疑有胰腺损伤时,收集2小时尿液测淀粉酶的量,比测定血清淀粉酶更为可靠。也可行腹腔穿刺或灌洗作淀粉酶测定以助诊断。胰腺损伤后的腹腔体液中,淀粉酶很快即升高,绝大部分为阳性。
- 对胰腺损伤后病程的发展,要有充分的认识:胰腺损伤轻者为挫伤,重者可断裂、破裂,有时合并十二指肠损伤。胰腺挫伤开始症状隐蔽及至胰液渗出至一定程度时,出现自我消化方呈现明显的症状。在严重挫伤而胰腺包膜又未破裂者,由于挫伤的组织肿胀,胰包膜的“紧箍”作用,则胰腺组织的损害,往往是进行性加重以至坏死。
- 胰腺损伤常与其他脏器伤相互混淆:由于胰腺周围毗邻大血管、脏器,故常合并其他脏器伤使症状混淆,给诊断带来了困难。有时只顾大血管伤或其他实质性脏器伤,而把胰腺损伤漏诊。
- 术中诊断要点:严重的胰腺挫伤或断裂,开腹后即可做出明确的诊断:腹腔内积血及腹膜后血肿、小网膜囊内积血等,一般诊断多无困难。而损伤较轻微者则易于遗漏。因此,当疑及胰腺损伤时,必须进行全面的检查。
剖腹检查的切口要够大。提起横结肠,将小肠向下推移,触摸结肠系膜根部、胰腺下缘及邻近组织。切开胃结肠韧带,将胃向上提,结肠拉向下方。再切开十二指肠外侧的后腹膜,游离十二指肠,以探查胰头的背侧,并借此了解有无合并十二指肠损伤。并将胰腺上下缘的后腹膜切开,根据需要再行游离胰腺背面。在探查过程中,发现胰腺上有血肿者,应予以切开检查,即使是小血肿亦不能忽视,往往损伤的胰腺组织即在血肿之下。有人曾强调:凡上腹部腹膜后血肿,均应考虑有胰腺损伤的可能。我们治疗的病例中,后腹膜几乎均有血肿。轻度胰腺损伤,包膜通常完整,仅局部水肿,胰腺周围有淤斑及不同程度的出血。
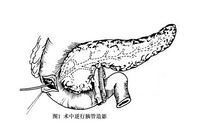
为证实胰管有无断裂,有人主张将胰尾切除一小部分逆行插管造影。亦可切开十二指肠,经十二指肠乳头插管造影。这种检查方法仅用于胰腺挫伤较严重、范围较广、难以证实胰管是否断裂者。若为单纯挫伤,一般仅予以充分引流即可治愈,若贸然切除胰尾,或切开十二指肠插管造影,将会加重创伤并造成胰瘘或十二指肠瘘,增加了治疗的困难。为此则可采用美蓝注入法:即用1ml美蓝加入4ml水(盐水),注入损伤远端正常胰腺组织内,则美蓝可经损伤的主胰管溢出。
辅助检查
1.实验室检查:血清磷脂酶A2(SPLA2)、C反应蛋白、α1-抗胰蛋白酶、α2-巨球蛋白多聚胞嘧啶核糖核酸(poly-(c)-specifi RNAase)、血清正铁血红蛋白、血浆纤维蛋白原等,这些项目的检查均有较好的参考价值。但尚未普及使用。
2.B型超声及CT检查:可见小网膜囊积液、胰腺水肿等。因胰腺的损伤病理变化是进行性的,因此,影像检查亦应做动态观察。但有时与腹膜后血肿易于混淆。
3.腹腔灌洗或腹腔穿刺:胰腺损伤的早期,腹腔内液体可能很少,穿刺往往阴性。因此,除掌握好腹腔穿刺时间外,多次穿刺方能达到明确诊断。
并发症
胰腺损伤后,虽然做了较为合理的处理,死亡率仍然很高,因伴发的大血管或周围脏器的损伤所造成的死亡,往往超过胰腺损伤本身所引起的死亡。在幸存者中有30%以上出现并发症:如大出血、胰腺脓肿、假性胰腺囊肿、胰瘘等。
1.大出血:是胰腺损伤后十分凶险的并发症之一,往往因难以救治而死亡。
2.胰腺脓肿:较少见,往往继发于较严重的胰腺挫伤区、挫伤的胰腺组织发生坏死,进一步形成脓肿。
3.胰瘘:是胰腺创伤最常见的并发症。可高达20~40%,以胰头挫伤发生率最多。
治疗预防
一、胰腺损伤的急诊处理:胰腺损伤后主要表现为腹腔内出血、急性胰腺源性腹膜炎,继而水、电解质及酸碱平衡失调。因而必须立即抗休克、积极扩充血容量,并适量输入白蛋白以减少渗出。在积极抗休克下不论血压稳定与否,不应等待,应立即手术。若伤情重笃出血量大,应边抗休克边进行手术,不可等待血压回升再手术。
(一)胰腺损伤治疗难度大、并发症多、死亡率高。在治疗过程中常易忽视下列原则,从而导致治疗失败。
- 胰腺损伤伴周围大血管伤,伤情凶险。剖腹后应先速迅探查这些损伤的大血管,予以相应处理。出血的胰腺组织不能钳夹止血,亦不可缝扎(特别是深部缝扎),以免损伤大的胰管。
- 正确估计损伤的程度、范围、有无胰管断裂。
- 合理切除损伤的部位,减少对内、外分泌功能的影响。
- 防止胰液外溢的胰酶被激活。
- 正确地应用内、外引流。
- 防止并发症,如胰瘘、胰腺囊肿形成。
胰腺深在,为横行的长条状,自十二指肠直达脾门,故手术切口不当将给手术探查带来极大不便,有时因暴露不良,而遗漏损伤部位。
胰腺手术切口甚多,若系探查,则以上腹正中切口为宜。诊断明确者,则可选用胰腺投影切口,或上腹部孤形切口,可将胰腺的头、体、尾完全显露,显然这两种切口显露良好,但腹壁破坏大,手术时间长。因而在急诊情况下作一个正中切口,亦可完成对整个胰腺探查要求。
(二)不同类型胰腺创伤的急诊处理:
1.胰腺挫伤
可分为包膜完整与包膜破坏两种。前者是单纯的胰腺损伤,所谓“创伤性胰腺炎”多为此种损伤。对包膜破裂的胰腺挫伤,可采用卷烟引流加双套管引流,若引流管无胰液渗出,几日后即可拔管,即使仅有少量的胰液流出亦不应拔管。为了减少胆汁逆流至胰管内,亦可加胆管造瘘。对包膜完整的胰腺损伤,不予以引流是不妥的,因小的包膜破裂,即使是经过细致的探查也可遗漏,特别是胰腺背面的包膜破裂更易遗漏。
2.胰腺断裂
胰尾部断裂多无争议,将远端切除,近端残面缝合即可。胰颈、体部断裂若行胰管吻合是不妥的,因胰管的吻合不易正确,常易发生胰瘘、狭窄等并发症,故应采取远端的胰腺切除。这样不仅可减少胰瘘发生,亦不会因切除远段的胰腺而发生内分泌不足,又因不做肠道吻合,从而避免了带入胰酶激活素而导致胰腺炎。虽然胰岛的数量(密度)胰尾多于胰头、胰体部,但切除80~90%的胰腺,一般不会发生胰腺内分泌机能不全。若切除范围再增加(至肠系膜动脉右侧),则将发生胰腺机能不全。当切除胰组织过多时,术后应给适当的胰岛素,以防因剩余的少量胰腺细胞(胰岛)大量分泌胰岛素而致变性。
胰腺部分切除后,残留胰腺有无再生能力,结论与肝脏不同,其自发性再生能力有限。Parekh报告一组大白鼠试验的结果,用一种人工合成的胰蛋白酶抑制剂(FOY-305),它能通过增加内源性缩胆囊素(CCK)的释放机制,刺激大白鼠正常胰腺生长。实验结果表明胰腺切除后(66%远端切除),经管饲FOY-305刺激,胰腺可出现明显的再生能力,其再生过程随处理时间的增加先肥大后增生。胰腺团块的增生程度仅在处理后27天,即超过正常未切除的胰腺团块。此结果虽为研究阶段,但它对胰腺次全切除后,急性坏死胰腺炎后的胰腺功能不全的治疗,提出了一个领域的启示。
3.胰头部损伤
胰头部损伤处理困难,仅行引流则将失败,若将断裂的尾侧段切除,将发生胰腺功能不全,故这两种处理方式均为不妥。其正确的处理原则是:①仅系挫裂伤,可将该处与空肠吻合;②已断裂,应将十二指肠侧断裂闭合,远段胰腺残面与空肠吻合,以保留胰腺功能,亦可用一段空肠插入胰腺两断端之间,行双断端空肠吻合,保留胰腺功能;③损伤距十二指肠甚近,或并有十二指肠破裂,应连用十二指肠一并切除,远端胰腺断面与空肠吻合。
4.胰头合并伤
胰头损伤合并十二指肠破裂较为常见,亦可合并下腔静脉、门静脉、肠系膜上血管伤。合并大血管伤者往往立即死亡。胰头合并十二指肠伤的死亡率甚高。
胰头挫伤及十二指肠破裂,可采用胃窦部分切除、端侧胃空肠吻合、十二指导肠造瘘、十二指肠破裂处缝合、迷走神经切断、胆总管造瘘,即将十二指肠“憩室化”,并加以乳胶管引流及双套管引流。为防止返流,胃空肠吻合距损伤的十二指肠处不得少于60cm。但亦有人持不同看法,认为只将损伤处修补,并用空肠造瘘及深静脉高价营养(全胃肠道外营养TPN)即可。
胰头损伤常合并胆道损伤,尤其是紧靠十二指肠处的胰管损伤者,要做术中胆道造影,以了解胆总管的情况。对胆总管十二指肠交接处尤需仔细检查,以免遗漏。
胰头、十二指肠切除,是破坏性较大的手术,不可轻易使用,一般应在下列情况下方可施行:①胰头严重损伤或胰管断裂,不可能与肠道吻合者;②十二指肠严重挫裂伤、边缘不整齐,或破裂较长,或已波及乏特壶腹而难以修复者;③胰头损伤合并门静脉破裂者;④胰腺从十二指肠撕脱者。
关于胰头部挫裂伤行胰十二指肠切除后,残留胰腺是否需要做胰腺断端与空肠吻合问题,有人与常规的Whipple氏手术进行了比较。作者认为胰十二指肠切除后行胃空肠、胆道空肠重建,而不做胰腺管与空肠吻合,将残留胰腺的断面胰管结扎,在其周围放置外引留即可,经过两组比较,作者认为在死亡率及并发症上,无明显统计学的意义,而且在病人严重创伤时,仅行胰管结扎而不行胰管空肠吻合,手术较简便,病人易于接受。
临床上经常遇到胰头轻度挫伤而以十二指肠第二段破裂为主的病例。在处理过程中仍要二者兼顾。胰头挫伤处在其周围放置引流即可,应着重处理损伤的十二指肠,若十二指肠系单纯破裂,则可采取下列几种方法处理:①单纯缝合加胃和高位空肠造瘘;②单纯缝合加胃空肠吻合;③空肠浆膜层补合;④带蒂开放回肠修补破裂的十二指肠等。术式的选择当视十二指肠破裂的程度而定。
并发症的治疗
如大出血、胰腺脓肿、假性胰腺囊肿、胰瘘等。这些并发症可发生在胰腺损伤后数目、数月至数年。因此,治疗中决不可忽视这些问题。
1.大出血:大出血多因胰腺损伤后,外溢的胰液未能及时引出体外,则胰酶消化腐蚀其周围的大血管,致使血管管壁溃烂发生大出血,往往难以处理,手术止血亦甚困难。因整个胰周均处于“消化性腐烂”状态,不易结扎,即使暂时缝扎将血止住,若不能彻底地将胰液引出体外,仍将继续糜烂出血。唯一的好办法是防患于未然——加强引流,使胰腺周围处于“干”的环境。
2.胰腺脓肿:防止的办法仍然是加强有效的引流,将坏死组织引至体外。胰腺脓肿是胰腺挫伤的结果。有的病例术后仍有腹部症状,并有不同程度的体温升高,此时应注意观察胰腺有无区域性坏死的脓肿形成。通过胰腺血流动力学造影(Dynamic Pancreatogrophy),以预测胰腺有无坏死。方法是静脉内给人造影剂,测胰腺内造影剂的密度,并同时测定每张主动脉摄片中的密度作为胰腺对比的参考。无胰腺坏死的平均造影剂密度,胰头、体、尾切面造影剂的密度基本一致,密度>50Hu。当胰腺有坏死时密度均<50Hu。另外,注入造影剂后主动脉密度增加3倍,而胰腺仅增大2倍,坏死区尤低,两者之比小于30%。
3.胰瘘:其治疗方法可分为局部与全身治疗。局部治疗主要是加强引流。全身治疗:一方面是补充水、电解质及各种营养物质,并通过体液途径减少胰液分泌。
TPN给外瘘病人提供了禁食时体内代谢所需的热量和营养物质,维持体内的平衡。TPN中的高渗葡萄糖可以通过提高血浆渗透压而抑制胰腺外分泌。氨基酸输入30分钟后胰蛋白、HCO3-浓度均明显下降,胰液量可减少60%。输入脂肪乳以往认为可以提高(促进)胰液外分泌,但近年研究发现输入脂肪乳对胰腺外分泌无何影响。给以TPN时胃肠道处于“休息”状态,减少肠道饮食对胰腺外分泌的刺激作用。
生长抑制素八肽(Sandostatin)是一种肽类激素,它广泛分布于中枢神经系统、胃肠道和神经内分泌器官,具有多种抑制功能。生长抑制素能显著减少胰腺外分泌量。其机制可能是直接(或间接)抑制胰外分泌。经研究发现,胰腺细胞膜表面存在生长抑制素受体,此受体与生长抑制素有强的亲合力,两者直接结合从而抑制细胞腺苷酸环化酶的活性,养活细胞内的cAMP的合成,减低胰腺外分泌。生长抑制素反可通过抑制分泌素和缩胆囊素,从而抑制胰腺外分泌。生长抑制素又可减低迷走神经的活性,减少乙酰胆碱的释放,继而抑制神经性胰腺外分泌。
胰酶的反馈作用:口服胰酶治疗胰腺外瘘已有成功的报道。Garcia等报道5例使用胰酶合剂后,胰液量和胰蛋白酶浓度迅速下降,治疗后1~12天胰液停止流出,窦道愈合。
胰腺外瘘通过TPN、生长抑制素、胰酶反馈作用以及局部加强引流,绝大部分可愈合。若遇到持久不愈的外瘘,通过造影发现瘘是来自胰腺管,其近端又有明显狭窄或不通畅者,经过3~4个月的姑息的治疗,待周围水肿、炎症消退后行手术治疗。术式当视情而定。
健康问答网关于胰腺外伤的相关提问
|
||||||||||||||
| 关于“胰腺外伤”的留言: | |
|
目前暂无留言 | |
| 添加留言 | |