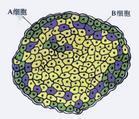
胰岛
| A+医学百科 >> 胰岛 |
胰岛pancreatic islets (langerhans)是胰的内分泌部分,是许多大小不等和形状不定的细胞团,散布在胰的各处,胰岛产生的激素成胰岛素,可控制碳水化合物的代谢;如胰岛素分泌不足则患糖尿病。
目录 |
胰岛
胰岛能分泌胰岛素与胰高血糖素等激素。人类的胰岛细胞按其染色和形态学特点,主要分为A细胞、B
细胞、D细胞及PP细胞。A细胞约占胰胰岛细胞的20%,分泌胰高血糖素(glucagon);B细胞占胰岛细胞的60%-70%,分泌胰岛素(insulin);D细胞占胰岛细胞的10%,分泌生成抑素;PP细胞数量很少,分泌胰多肽(pancreatic polyeptide)。
胰岛素
胰岛素是含有51个氨基酸的小分子蛋白质,分子量为6000,胰岛素分子有靠两个二硫键结合的A链(21个氨基酸)与B链(30个氨基酸),如果二硫键被打开则失去活性。B细胞先合成一个大分子的前胰岛素原,以后加工成八十六肽的胰岛素原,再经水解成为胰岛素与连接肽(C肽)。 胰岛素与C肽共同释入血中,也有少量的胰岛素原进入血液,但其生物活性只有胰岛素的3%-5%,而C肽无胰岛素活性。由于C肽是在胰岛素合成过程产生的,其数量与胰岛素的分泌量有平行关系,因此测定血中C肽含量可反映B细胞的分泌功能。正常人空腹状态下血清胰岛素浓度为35-145pmol/L。胰岛素在血中的半衰期只有5min,主要在肝灭活,肌肉与肾等组织也能使胰岛素失活。 1965年,我国生化学家首先人工合成了具有高度生物活性的胰岛素,成为人类历史上第一次人工合成生命物质(蛋白质)的创举。
胰岛素的生物学作用
1.对糖代谢的调节:胰岛素促进组织、细胞对葡萄糖的摄取和利用,加速葡萄糖合成为糖原,贮存于肝和肌肉中,并抑制糖异生,促进葡萄糖转变为脂肪酸,贮存于脂肪组织,导致血糖水平下降。 胰岛素缺乏时,血糖浓度升高,如超过肾糖阈,尿中将出现糖,引起糖尿病。
2.对脂肪代谢的调节 胰岛素促进肝合成脂肪酸,然后转运到脂肪细胞贮存。在胰岛素的作用下,脂肪细胞也能合成少量的脂肪酸。胰岛素还促进葡萄糖进入脂肪细胞,除了用于合成脂肪酸外,还可转化为α-磷酸甘油,脂肪酸与α-磷酸甘油形成甘油三酯,贮存于脂肪细胞中,同时,胰岛素还抑制脂肪酶的活性,减少脂肪的分解。 胰岛素缺乏时,出现脂肪代谢紊乱,脂肪分解增强,血脂升高,加速脂肪酸在肝内氧化,生成大量酮体,由于糖氧化过程发和障碍,不能很好处理酮体,以致引起酮血症与酸中毒。
3.对蛋白质代谢的调节 胰岛素促进蛋白质合成过程,其作用可在蛋白质合成的各个环节上:
①促进氨基酸通过膜的转运进入细胞;
②可使细胞核的复制和转录过程加快,增加DNA和RNA的生成;
③作用于核糖体,加速翻译过程,促进蛋白质合成;另外,胰岛素还可抑制蛋白质分解和肝糖异生。 由于胰岛素能增强蛋白质的合成过程,所以,它对机体的生长也有促进作用,但胰岛素单独作用时,对生长的促进作用并不很强,只有与生长素共同作用时,才能发挥明显的效应。 近年的研究表明,几乎体内所有细胞的膜上都有胰岛素受体。胰岛素受体已纯化成功,并阐明了其化学结构。胰岛素受体是由两个α亚单位和两个β亚单位构成的四聚体,α亚单位由719个氨基酸组成,完全裸露在细胞膜外,是受体结合胰岛素的主要部位。α与α亚单位、α与β亚单位之间靠二硫键结合。β亚单位由620个氨基酸残基组成,分为三个结构域:N端194个氨基酸残基伸出膜外;中间是含有23个氨基酸残基的跨膜结构域;C端伸向膜内侧为蛋白激酶结构域。胰岛素受体本身具有酪氨酸蛋白激酶活性,胰岛素与受体结合可激活该酶,使受体内的酪氨酸残基发生磷酸化,这对跨膜信息传递、调节细胞的功能起着十分重要的作用。关于胰岛素与受体结合启动的一系列反应,相当复杂,尚不十分清楚。
胰岛素分泌的调节
1.血糖的作用 血糖浓度是调节胰岛素分泌的最重要因素,当血糖浓度升高时,胰岛素分泌明显增加,从而促进血糖降低。当血糖浓度下降至正常水平时,胰岛素分泌也迅速恢复到基础水平。在持续高血糖的刺激下,胰岛素的分泌可分为三个阶段:血糖升高5min内,胰岛素的分泌可增加约10倍,主要来源于B细胞贮存的激素释放,因此持续时间不长,5-10min后胰岛素的分泌便 下降50%;血糖升高15min后,出现胰岛素分泌的第二次增多,在2-3h达高峰,并持续较长的时间,分泌速率也远大于第一相,这主要是激活了B细胞胰岛素合成酶系,促进了合成与释放;倘若高血糖持续一周左右,胰岛素的分泌可进一步增加,这是由于长时间的高血糖刺激B细胞增生布引起的。
2.氨基酸和脂肪酸的作用 许多氨基酸都有刺激胰岛素分泌的作用,其中以精氨酸和赖氨酸的作用最强。在血糖浓度正常时,血中氨基酸含量增加,只能对胰岛素的分泌有轻微的刺激作用,但如果在血糖升高的情况下,过量的氨基酸则可使血糖引起的胰岛素分泌加倍增多。务右脂肪酸和酮体大量增加时,也可促进胰岛素分泌。
3.激素的作用 影响胰岛素分泌的激素主要有:
①胃肠激素,如胃泌素、促胰液素、胆囊收缩素和抑胃肽都有促胰岛素分泌的作用,但前三者是在药理剂量时才有促胰岛素分泌作用,不像是一引起生理刺激物,只有抑胃肽(GIP)或称依赖葡萄糖的促胰岛素多肽(glucose-dependent insulin-stimulating polypeptide)才可能对胰岛素的分泌起调节作用。GIP是由十二指肠和空肠粘膜分泌的,由43个氨基酸组成的直链多肽。实验证明,GIP刺激胰岛素分泌的作用具有依赖葡萄糖的特性。口服葡萄糖引起的高血糖和GIP的分泌是平行的 ,这种平行关系的绘双导致胰岛素的迅速而明显的分泌,超过了静脉注射葡萄糖所引起的胰岛素分泌反应,。有人给大鼠口吸取葡萄糖并注射GIP抗血清,结果使血中葡萄浓度升高,而胰岛素水平却没有明显升高,因此可以认为,在肠内吸收葡萄糖期间,GIP是小肠粘膜分泌的一种主要的肠促胰岛素因子。除了葡萄糖外,小肠吸收氨基酸、脂肪酸及盐酸等也能刺激GIP的释放。有人将胃肠激素与胰岛素分泌之间的关系称为“肠-胰岛轴”,这一调节作用具有重要的生理意义,使食物尚在肠道中时,胰岛素的分泌便已增多,为即将从小肠吸收的糖、氨基酸和脂肪酸的利用做好准备;
②生长素、皮质醇、甲状腺激素以及胰高血糖素告示可通过升高血糖浓度而间接刺激胰岛素分泌,因此长期大剂量应用这些激素,有可能使B细胞衰竭而导致糖尿病;
③胰岛D细胞分泌的生长抑至少可通过旁分泌作用,抑制胰岛素和胰高血糖的分泌,而胰高血糖素也可直接刺激B细胞分泌胰岛素。图11-22 胰岛细胞的分布及其分泌激素之间的相互影响 →表示促进 ----→表示抑制 GIH:生长抑素 4.神经调节 胰岛受迷走神经与交感神经支配。刺激迷起神经,可通过乙酰胆碱作用于M受体,直接促进胰岛素的分泌;迷走神经还可通过刺激胃肠激素的释放,间接促进胰岛素的分泌。交感神经兴奋时,则通过去甲肾上腺素作用于α2受体,抑制胰岛素的分泌。
胰高血糖素
人胰高血糖是由29个氨基酸组成的直链多肽,分子量为3485,它也是由一个大分子的前体裂解而来。胰高血糖在血清中的浓度为50-100ng/L,在血浆中的半衰期为5-10min, 主要在肝灭活,肾也有降解作用。
胰高血糖的主要作用
与胰岛素的作用相反,胰高血糖素是一种促进分解代谢的激素。胰高血糖素具有很强的促进糖原分解和糖异生作用,使血糖明显升高,1mol/L的激素可使3×106mol/L的葡萄糖迅速从糖原分解出来。胰高血糖素通过cAMP-PK系统,激活肝细胞的磷酸化酶,加速糖原分解。糖异生增强是因为激素加速氨基酸进入肝细胞,并激活糖异生过程有关的酶系。胰高血糖素还可激活脂肪酶,促进脂肪分解,同时又能加强脂肪酸氧化,使酮体生成增多。胰高血糖素产生上述代谢效应的靶器官是肝,切除肝或阻断肝血流,这些作用便消失。 另外,胰高血糖素可促进胰岛素和胰岛生长抑素的分泌。药理剂量的胰高血糖素可使心肌细胞内cAMP 含量增加,心肌收缩增强。
胰高血糖素分泌的调节
影响胰高血糖素分泌的因素很多,血糖浓度是重要的因素。血糖降低时,胰高血糖素胰分泌增加;血糖升高时,则胰高血糖素分泌减少。氨基酸的作用与葡萄糖相反,能促进胰高血糖素的分泌。蛋白餐或静脉注入各种氨基酸均可使胰高血糖素分泌增多。血中氨基酸增多一方面促进胰岛素释放,可使血糖降低,另一方面还能同时刺激胰高血糖素分泌,这对防止低血糖有一定的生理意义。 胰岛素可通过降低血糖间接刺激胰高血糖素的分泌,但B细胞分泌的胰岛不比和D细胞分泌的生长抑素可直接作用于邻近的A细胞,抑制胰高血糖素的分泌。胰岛素与胰高血糖素是一对作用相反的激素,它们都与血糖水平之间构成负反馈调节环路。因此,当机体外于不同的功能状态时,血中胰岛素与胰高血糖素的摩尔比值(I/G)也是不同的。一般在隔夜空腹条件下,I/G比值为2.3,但当饥饿或长时间运动时,比例可降至0.5以下。比例变小是由于胰岛素分泌减少与胰高血糖素分泌增多所致,这有利于糖原分解和糖异生,维持血糖水平,适应心、脑对葡萄糖的需要,并有利于脂肪分解,增强脂肪酸氧化供能。相反,在摄食或糖负荷后,比值可升至10以上,这是由于胰岛素分泌增加而胰高血糖素分泌减少所致。在这种情况下,胰岛不比的作用占优势。
胰岛B细胞
数年来,糖尿病学界对1型糖尿病的病因的探讨已经有了很大的进展,但仍未能详细地阐明其发病机制及成因。自80年代以来1型糖尿病的自身免疫学说已确立。根据多方面的综合研究,已知它是由T淋巴细胞介导的自身免疫性疾病。胰岛B细胞受到自身免疫攻击而选择性地被破坏,胰岛B细胞功能受损,胰岛素分泌绝对或相对不足。1型糖尿病由易感个体与环境因素共同作用下发病。谷氨酸脱羧酶
具体
〔1〕(GAD)是人体内存在的酶蛋白,有两种同功酶GAD65、GAD67,广泛存在于人的胰岛及脑组织中,对胰岛的作用是作为旁分泌和自分泌信号。1982年Beakeskov发现了B细胞中64K蛋白质自身抗原,8年后鉴定为GAD。1990年Beakkeskov证明1型糖尿病患者血清中存在的64K抗体就是GAD自身抗体。由此认为,GAD是破坏胰岛细胞,引起1型糖尿病的关键抗原,致病机理目前认为与病毒感染有关。病毒引起糖尿病早在百余年前(1864年)已由Stang报道过。近年来尤其对柯萨奇病毒B组(CVB)的研究证实,糖尿病的起病季节与柯萨奇病毒B组的流行季节相符,病人血清中含有对CVB中和抗体滴定效价最高。此类病毒是IDDM的环境致病因素。它可能是通过诱导细胞溶解直接破坏胰岛B细胞,也可能是通过引起胰岛的炎性反应,诱发B细胞的自身免疫反应。其机制目前认为有“分子相似学说”分子相似学说由Oldstone于1987年首次提出。他认为如果T细胞识别抗原决定簇与宿主自身的蛋白质有序列或结构相似性,则环境抗原激活的T细胞会导致自身免疫性疾病。1993年Kaufman也提出分子结构的类同可能是病毒与B细胞产生交叉免疫反应的基础。经研究证实,CVB的非结构蛋白2C中的由6个氨基酸组成的序列与胰岛B细胞中自身抗原GAD65抗原相同(脯-谷-缬-赖-谷-赖)。实验证实,抗体与GAD65抗原和2C蛋白间有交叉反应,含有同源系列的蛋白能刺激IDDM患者外周淋巴细胞增加。Varela-Calvino等的研究显示,CVB的2C蛋白是诱发IDDM的重要因素。School等也证实GAD65、CVB的2C蛋白和胰岛素原间的相同序列,在激发及维持IDDM的自身免疫反应中起了重要作用。越来越多的学者认为分子相似学说是病毒感染诱发自身免疫的最可能途径。维生素D及其受体的研究 〔3〕 。临床上,维生素D的应用已很广泛。有研究证实,维生素受体(VDR)在人体分布很广泛,它对人体的免疫系统具有调节作用,它的缺乏可能导IDDM的发生、发展。VitD是IDDM发生的环境因素和遗传因素,VDR基因的突变也可能是IDDM的遗传危险因素。Ban等的研究发现VDR FokI多态性与日本人IDDM的GAD65抗体阳性有关。VDR在淋巴细胞对微生物反应中发挥作用,可能参与了对自身免疫反应,如产生GAD65抗体。在VitD缺乏或VDR基因突变的情况下,可能引起T细胞介导的自身免疫反应,Th1/Th2平衡被破坏使得胰岛抗原特异性Th1细胞优势表达,Th1细胞分泌干扰素(INF)-γ转化生长因子(TGF)-β、白介素(IL)-2激活巨噬细胞和细胞毒性T淋巴细胞,直接破坏胰岛B细胞。VitD可抑制Th1细胞及Th1型细胞的产生,纠正Th1/Th2失衡,并可提高血Ca 2+ 浓度,使胰岛素分泌增加。 CD38抗体在IDDM发病过程中的作用 〔4〕 人体CD38是一种跨膜糖蛋白,具有酶活性参与信号转录,作为表面受体等功能分布于造血系统。生理状态下它在B细胞分泌胰岛素的过程中发挥重要作用,但如果CD38产生自身抗体或发生基因突变,便可加重胰岛B细胞的损伤,促进糖尿病的发生。抗CD38自身抗体与CD38结合后,可诱发炎症细胞因子IL-1、IL-6,肿瘤坏死因子(TNF)释放,导致胰岛炎症发生。在B细胞核核膜上也发现有CD38表达,抗CD38自身抗体可使胞核内的Ca活化引发基因转录、表达、凋亡。抗CD38自身抗体与已知的IA(胰岛细胞抗体)、IA-2A(酪氨酸磷酸酶抗体)及GADA(谷氨酸脱羧酶抗体)之间无明显联系。研究显示,它作为一种新的细胞自身免疫的标记已引起人们的重视。为研究糖尿病的发生机制开拓了新的视野。 1 胰岛素自身抗体的问题 〔5〕 胰岛素自身抗体的研究表明,1型糖尿病患者的细胞免疫及体液免疫均有异常,IDDM患者体内存在多种自身抗体,主要有胰岛细胞抗体(ICA)、胰岛素自身抗体(IAA)、谷氨酸脱羧酸抗体(GADA)、酪氨酸磷酸酶抗体(IA-2A)。IDDM患者血清中存在胰岛自身抗体,而抗体阳性的糖尿病患者起病时或数年内C肽水平显著下降,产生胰岛依赖。现已证实GAD、IA-2和胰岛素既是自身抗体的靶抗原,也是自身反应性T细胞的靶分子。细胞免疫反应致胰岛炎可直接破坏B细胞,而胰岛自身抗体是B细胞损伤的原因还是结果尚无定论。Ziegler等证实胰岛自身抗体为后天产生且抗体阳性种类逐渐增加,Sabbah等发现多种自身抗体阳性可反应加速进展的B细胞破坏过程。而Harala据Yoon等的实验结果更提出GAD是启动本病的唯一初始抗原。 2 T1DM患者的白细胞介素的作用机制 〔6〕 T1DM患者的细胞免疫和体液免疫均有异常。近年来发现IL-2、IL-6的异常改变在自身免疫反应中起了重要作用。有研究表明,T1DM患者体内淋巴细胞激活,大量分泌IL-2并通过以下途径引起自身免疫反应:(1)直接作用于细胞毒性T淋巴细胞;(2)使B淋巴细胞增殖、分化产生抗体;(3)增加NK细胞活性,引起自身组织损害。有实验提示,IL-2并不直接损伤胰岛B细胞,而是作用于免疫系统,同时自身免疫性疾病患者血清中IL-2抑制因子减少,与患者体内T淋巴细胞存在某种缺陷有关。IL-6是B淋巴细胞终末分化因子,促使B淋巴细胞分泌IgA、IgG、IgM,在IL-2存在下也可明显增加外周血细胞毒性T淋巴细胞杀伤活性。IL-6作用于B淋巴细胞分化阶段促进B淋巴细胞产抗体,使其处于一种高反应状态,表现为患者自身抗体的产生。 综上所述,1型糖尿病的病因及发病机制与上述诸种因素有关,是在遗传和环境因素共同作用下激发了机体内自身免疫系统,最后导致胰岛B细胞进行性凋亡、破坏,从而引起胰岛素分泌绝对或相对不足。从上述各学者的研究表明1型糖尿病的免疫学因素正在被逐步探索清楚,并得到充分肯定。这对于将来1型糖尿病的预防及治疗具有一定的临床意义生长激素抑制素 胰岛D细胞分泌的激素称生长激素抑制素。生长激素抑制素是含14个氨基酸的小肽分子激素。这一激素也参与糖代谢的调节,有抑制胰岛分泌胰高血糖素和胰岛素的作用。
参看
|
||||||||||||||||||||||||||||||||||||||||
|
||||||||||||||||
| 关于“胰岛”的留言: | |
|
目前暂无留言 | |
| 添加留言 | |