纤维十二指肠镜检查,逆行性胰胆管造影术(ERCP)及经内窥镜括约肌切开术
纤维十二指肠镜检查,逆行性胰胆管造影术(ercp)及经内窥镜括约肌切开术
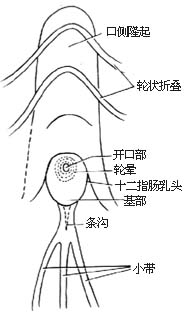 |
| 图1 十二指肠乳头的基本形态 |
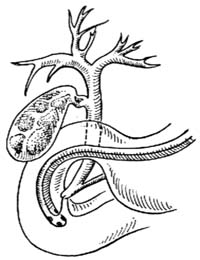 |
| 图2 乳头开口部形态 |
 |
| 图3 纤维十二指肠镜检查,逆行性胰胆管造影术(ercp) |
[适应证]
1.梗阻性黄疸。
2.疑胆道结石症、肝胆管狭窄。
3.疑壶腹部肿瘤、胰腺囊肿、慢性胰腺炎、胆管肿瘤或转移性腺癌原发灶在胆胰者。
4.胆道或胆囊术后综合征。
5.有症状的十二指肠乳头旁憇室。
6.x线检查或内窥镜检查疑有胃或十二指肠外固定性压迫者。
[禁忌证]
1.急性胰腺炎或慢性胰腺炎急性发作。
2.急性胃炎,急性胆道感染。
3.对碘过敏,某些不能用抗胆硷药物者。
4.心肺功能不全,频发心绞痛;食管或贲门狭窄,内窥镜不能通过者。
5.胆总管空肠吻合术后,无法将内窥镜送至吻合处。
6.全身情况差,不能耐受检查;精神病或意识障碍;或有严重脊柱畸形者。
[相对禁忌证]
2.隐性冠心病,检查前应服药物治疗。
3.高血压病,经控制血压较稳定者。
4.较重度食管静脉曲张。
5.乙型肝炎表面抗原(hbsag)阳性者。
[检查前准备]
1.备用器械 ①侧视式十二指肠镜,毕罗ⅱ式胃次全切除术后可用前视式胃镜。②聚氯乙烯导管,内径1mm,外径1.6mm,尖端有3个刻度,每个刻度5mm,金属导丝自末端插至导管中段,以增加导管硬度,便于插管。导管末端连接三通接头。③冷光源、吸引器、活检钳。④带有闭路电视的x线机。
2.器械消毒 窥镜活检导管用0.5%洗必泰液反复抽吸3分钟,导管用75%酒精浸泡半小时以上,检查前用无菌生理盐水冲洗备用。hbsag阳性者,最好采用专用镜,术毕用环氧乙烷气体消毒或浸泡于2%戊三醛内20分钟。
3.造影剂 60%泛影葡胺;50%乏影钠。造影剂浓度用无菌生理盐水稀释成25%~30%即可,造影前加热至37℃,以减少对胰管上皮的刺激。
4.病人准备 ①作好解释,取得配合。②造影时机离胆管炎发作10日以后,久病体弱的老年病人宜于发作后3周检查。③造影前两日应用抗生素。④造影前一日查血常规,血、尿淀粉酶;作碘过敏试验。⑤术前禁食、禁水、禁烟6~8小时。⑥检查前排空大小便。⑦精神紧张者,检查前20~30分钟皮下注射安定10mg;呃逆或呕吐者可注射阿托口0.5mg或654-2 10mg;体弱者静脉注射高渗葡萄糖。⑧检查前15~20分钟服祛泡剂3~5ml;用2%地卡因或4%利多卡因作喉头咽部喷雾表面麻醉,共3次。⑨松领口及裤带。
[检查方法]
1.体位 取左侧半俯卧位。检查器械有无故障及查看病人情况;接通电源;助手右手执镜管,检查者立于病人右方。
2.进镜 ①令病人头后仰,张口咬住牙垫,术者以左手持十二指肠镜距接物镜约20cm处,用右手慢慢将镜插入。当通过咽喉部时,嘱病人作吞咽动作,顺其将镜送入食管后,再进镜检查。②在直视下徐徐进镜,插入45cm左右时可充气,从而使胃腔张开,以便观察胃粘膜。③镜入胃腔后,可边观察、边吸引,若接物镜被粘液附着影响观察时,可充气或充水。若胃内液体多,可予吸出,要间断吸引,以免误吸胃粘膜致损伤。④先找到胃角,经胃窦达幽门,进而插入十二指肠球部及降部。
3.找乳头 窥镜通过幽门后,将镜顺时针转90°左右,可见十二指肠止曲。再调节角度钮向上,继续进镜越过上曲部,到达十二指肠降部而见环形皱襞。此时再逆时针旋转镜身复位寻找十二指肠乳头。乳头常位于十二指肠降部中间的内侧壁,一般在80cm的深度处。
寻找乳头的要点:在十二指肠降部先找到十二肠口侧隆起,乳头通常位于其肛侧端,即靠缠头皱襞下方;也可以先找到小带的口侧端,沿带间沟上行可找到乳头;有时在十二指肠降部上段发现小息肉样隆起,为副乳头,其肛侧2~3cm常可找到乳头;此外,乳头表面常呈淡红色椭圆形隆起,有的似轻度糜烂外观,若见有胆汁溢出,即可确认[图1]。
乳头的形态可呈乳头型、半球型、扁平型以及少见的钟乳型、僧帽型、分叶状、沟状。
4.插管 找到乳头后,病人采取左侧半俯卧位,调整镜身的角度钮,使乳头位于视野中心。静脉注射山莨菪碱10mg,或解痉灵20mg,或25%葡萄糖液20ml中加654-2 10mg,以减少十二指肠的蠕动和分泌,便于插管。
辨清乳头开口,可呈绒毛型、颗粒型、裂口型、纵口型及单孔硬化型[图2]。将乳头开口置于视野中央,自开口插入尼龙导管,并在透视下确定插管位置。若未看清乳头即盲目插管,全损伤乳头部粘膜,使插管困难。
胰管和胆管的选择性插管:由于胆总管和胰管通向乳头开口的方式不同,常给选择性造影带来一定困难。胆总管和胰管汇合具共同管道者占85%,约长1~10mm不等。此时,若临床需同时显示胰管和胆管,则插管不宜太深,插入1~2个刻度即可。一般第一次注入造影剂时,导管深度不能少于5mm,如果胰、胆管共同管道长度大于5mm,则两管同时显影。若胆管不显影,可退出2mm再注入造影剂。如仍不显影,可退出导管,从乳头下方向上重新插管,此时再注入造影剂,胆管即可能显影。如需选择性胰管造影,导管应从正面垂直插入乳头开口部,常可显示胰管。若需选择性胆管造影,则导管应从乳头下方沿口侧隆起皱襞的方向插入,同时借助镜头的抬举器,边插管边向上挑起导管,则易显示胆管。选择性胰管胆管造影两者的插管方向相差约30°左右。胆、胰管分别开口于一个乳头者,胆管常位于胰管开口的上方。若两管分别开口于各自乳头时,胆管开口的乳头常稍高于胰管开口的乳头。整个插管过程中,不宜过深或用力过猛,以免损伤胰、胆管粘膜。
5.造影、摄片 导管插入乳头开口后,即可在电视屏幕监测下注药摄影[图3]。但应注意:①排出导管内气泡。插管前先将造影剂充满导管,关闭导管三通接头,以防注入气泡形成假结石阴影。②经导管缓慢地注入加温的30%泛影葡胺,注药速度以每秒0.2~0.6ml为宜,压力勿过大,以免造影剂引起胰管分支过度充盈及造影剂进入胰实质,引起胰泡显影。胰管造影时压力以882.63~1098.54pa(90~110mmh2o)为宜。胆管造影时以784.56~980.67pa(80~100mmh2o)为合适。如无测压装置,则视电视屏幕上胰管或胆管能显示清晰为度来控制注药压力。造影剂的用量视胆、胰管的扩张程度而定。胰管显影约需2~5ml,胆管造影需20~50ml;充盈胆囊则需50~80ml。胰腺囊肿注造影剂不宜太多,因如有梗阻排不出来,可引起中毒致死。③调整体位及摄片。左侧卧位可使造影剂充盈胰管的远端,随即改为俯卧位或仰卧位,可使胰管全部显示清楚。胆管充盈后应改头低足高俯卧位(15°~20°),使上段胆管及左右肝胆管分支充盈,有时需左右转动体位以获满意图象。另外,常规立位观察胆总管下段是必要的。如果胆囊充盈,用立位和局部加压法常可显示胆囊内隐蔽的结石。在造影剂充盈胰、胆管的过程中,应同时摄片,至少应有两张充盈相,选择不同的体位摄片,以更好地显示病变的部位。在胰管无梗阻的情况下,造影剂最好可在10~20秒内排空,迟者亦可在3~4分钟内排空,胆道内停留时间较长。若胰管内的造影剂15~20分钟后尚未排空、胆管内造影剂30~60分钟内未能排空,表明胰、胆管内有梗阻性病变。所以,疑及梗阻时,应拍15、30及60分钟x线片,以观察造影剂排空情况,为了进一步了解胆囊收缩功能,或欲使胆囊颈和胆囊显示清楚,可在胆囊显影后,进脂肪餐,之后30分钟及60分钟分别摄片。称为功能性内窥镜逆行胰胆管造影。检查结束后将镜退至胃腔,依次观察幽门、窦部、胃体小弯侧、大弯侧、胃底、贲门及食管。若发现病变,也需摄影、活检或刷片送病理检查。
[检查后处理]
1.胰管显影者 术后两小时及次晨应查血、尿淀粉酶,如淀粉酶大于128u(温氏法),又伴有腹痛、发热时,应按急性胰腺炎处理。
2.胆道疾病病人 检查后出现黄疸、发热,上腹部绞痛等症状时,应按急性胆道感染积极处理。
3.每例造影后病人,当日和次日应检查血常规,对白细胞升高者,酌情使用抗生素(庆大霉素或氯霉素)。
4.显影后4小时,x线随诊观察显影剂排空情况,遇梗阻者,酌情外科手术处理。
5.造影后一小时,待咽喉部麻醉作用消失,方可进低脂半流质饮食2~3日。
6.拔镜后若喉痛或声嘶,可给局部含嗽药。
7.检查后应休息,避免重体力劳动。
[临床意义]
十二指肠镜逆行性胰胆管造影术具有成功率高(95%左右),影像清楚,并发症少,不受肝功和凝血机制好坏的影响,在阻塞性黄疸的鉴别诊断中具有极为重要的价值。对胆道术后复发的病例、胰腺疾病以及直接观察胆肠吻合口等都是一项重要手段。