高度选择性胃迷走神经干切断术
高度选择性胃迷走神经干切断术(壁细胞迷走神经干切断术)
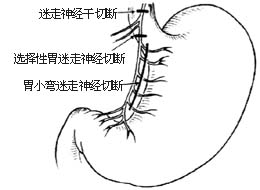 |
| 图1 迷走神经切断术三种术式 |
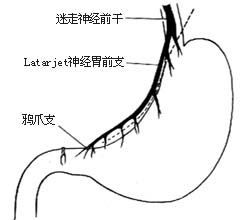 |
| ⑴迷走神经胃前支(latarjet神经)及鸦爪支 |
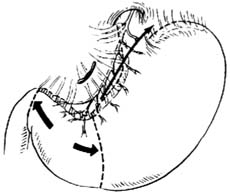 |
| ⑵距幽门静脉5~7cm按黑线箭头所示方向,分离小网膜前叶 |
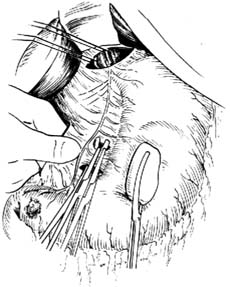 |
| ⑶分离切断胃前支神经的胃壁分支 |
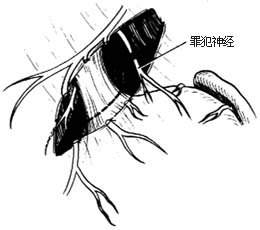 |
| ⑷寻找切断“罪犯神经” |
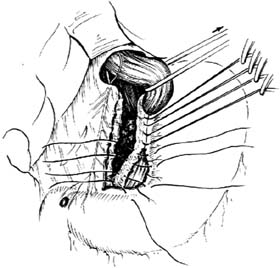 |
| ⑸胃小弯侧裸露的创面予以腹膜化 |
| 图2 高度选择性迷走神经切断术 |
[适应证]
主要应用于有外科治疗适应证的十二指肠溃疡病例,如出血(包括某些应激性溃疡出血)、穿孔、瘢痕性幽门梗阻、顽固性溃疡及单纯胃肠吻合术后或胃部分切除术后的吻合口溃疡等。迷走神经切断术分迷走神经干切断术及选择性迷走神经切断术两种。前者手术操作简单,但术后常有腹胀、腹泻等症状,适用于较重危的病人;后者对术后胃肠道功能扰乱较轻,但手术操作较复杂,适用于对手术耐受性较好的病人。因二者都必须附加胃引流术或胃部分切断术,才能使手术完全;近年来又发展了高度选择性胃迷走神经切断术(又称壁细胞迷走神经切断术)。只切断胃壁细胞区的迷走神经,而不必附加胃引流术或半胃或窦部切除术,可作为独立手术施行。该术式在理论上有其极大优越性,但手术操作上要求严格。三种术式见示意图[图1]。
[术前准备]
同胃引流术。
[麻醉]
一般用硬膜外麻醉。年老体弱和腹壁松弛者可用强化加局麻。
[手术步骤]
1.体位 平卧,上躯干垫高,剑突部保持在最高位,有利于贲门部的显露。
2.切口 同迷走神经干切断术。
3.显露胃小弯 显露贲门、食管下端及胃小弯,必要时可在大弯侧加以牵引,在消瘦者迷走神经胃前支(latarjet神经)及鸦爪支可辨认清楚[图2 ⑴]。
4.分离小网膜 在距幽门静脉5~7cm,相当鸦爪第1分支略上方,按黑线箭头所示方向,紧贴胃壁分离小网膜前叶 [图2 ⑵]。
5.显露迷走神经 在肥胖者,可在小网膜无血管区剪开一裂隙,用左示指和/或中指通过此裂隙伸入小网膜和胃的后面,更易于辨认胃前支的胃壁分支,并有利于对它的分离切断[图2 ⑶]。
6.分离、切断迷走神经分支 继续向上解剖分离,直达贲门及食管下端。示指经食管后方抵贲门右侧,戳开疏松组织,绕一胶皮导管,向右下方牵引贲门和食管,有利于食管下端和胃底分离,下端食管周围和胃底部皆需分离5cm左右。在分离切断通往食管下端和胃底的神经分支过程,尤应注意勿忘寻找切断来自后干,通往胃底部的一条较粗神经分支,通常称为“罪犯神经(nerves criminalis)”。如果遗漏该支,可有溃疡复发之虞[图2 ⑷]。
7.腹膜化小弯创面 将食管和贲门向左侧牵开,显露小网膜后叶,继续予以分离、切断,直至右缘。至此,通往胃近端壁细胞区的迷走神经纤维已完全切断。将胃小弯侧裸露的创面予以腹膜化[图2 ⑸]。
[术中注意事项]
分离胃小弯侧必须紧贴胃壁,从鸦爪第1支上方开始向上进行,必须保护肝支和腹腔支不受损伤。走向胃壁的神经分支与胃左血管并行,分离过程中必须妥善结扎这些血管分支,以免出血。
[术后处理]
术后胃管减压1~2日,第3日进流质,第5~7日可进软食,其他同迷走神经干切断术。