听神经瘤手术
听神经瘤手术
听神经瘤起源于听神经的神经膜部分,多数发生在前庭支。肿瘤为许旺细胞的新生物,正确命名应为听神经许旺瘤或听神经鞘膜瘤。
听神经瘤的生长开始多局限在内听道内,以后向阻力较小的内听道外桥小脑角方向发展。所以一般瘤体可分为两部分,一部分在内听道内,呈茎柄状,另一部分在内听道外桥小脑角处。当肿瘤充满内听道时,就开始侵蚀骨壁,迫使管道逐渐扩大。扩大的管道可像漏斗状,也可很不规则。少数听神经瘤以局限在内听道内的扩大侵蚀为主要特征,甚至可将岩锥蚀除。
岩骨外听神经瘤可突向桥脑和延脑附近,并将推向对侧,还可迫使小脑向上或向下移位,形成小脑圆锥。肿瘤继续增大可向小脑幕上扩展,少数可达枕骨大孔附近。桥小脑角处的脑神经常被听神经的瘤体所牵拉和压薄。颅后窝岩骨外的听神经瘤在长大后期必然引起颅内压增高,其主要原因是脑积水的形成。脑积水多系肿瘤压迫,使脑池内的脑脊液循环被阻塞所致,也可能合并导水管或第四脑室的阻塞。
适应证
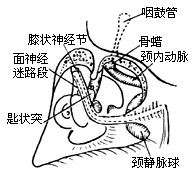 |
| 图1 面神经与迷路、耳蜗颈内动脉和颈静脉球圆丘的关系 |
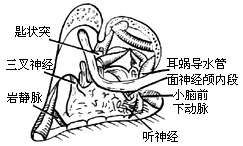 |
| 图2 剪开内听道硬脑膜、暴露肿瘤 |
 |
| 图3 确认面神经在内听道的部位 |
 |
| 图4 肿瘤背后,脑干表面的少量包膜 |
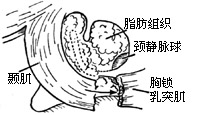 |
| 图5 乳突术腔内填充腹壁脂肪组织 |
 |
| 图6 开放内听道顶壁,显露肿瘤及面神经 |
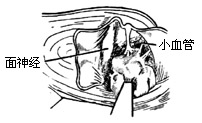 |
| 图7 剥离肿瘤包膜的外端 |
 |
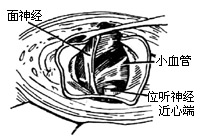
| 图8 切断肿瘤后端的位听神经 |
 |
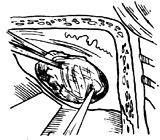
| 图9 肿瘤切除后 |
 |
| 图10 用颞肌填入内听道 |
 |
| 图11 作乳突后缘垂直切口 |
 |
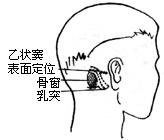
| 图12 乙状窦后骨窗定位 |
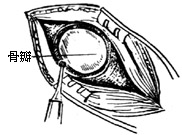 |
| 图13 作圆形骨槽 |
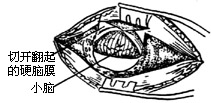 |
| 图14 脑膜“t”形切口 |
 |
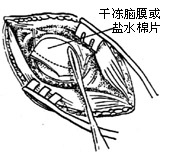
| 图15 切开翻起的硬脑膜 |
 |
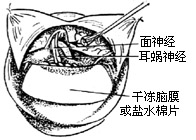
| 图16 用干冻脑膜或盐水棉片保护小脑 |
 |
| 图17 开放内听道 |
 |
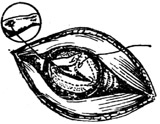
| 图18 肿瘤切除后 |
 |
| 图19 修复硬脑膜裂口 |
 |
| 图20 动脉与三叉神经之间的关系 |
内听道及桥小脑角处的听神经鞘膜瘤。
手术器械
双目手术显微镜、电钻、单双极电凝器、耳科器械、冲洗吸引装置。
术前准备
电测听、内听道x线摄片,ct检查。
麻醉
气管内挺管全麻。
手术方法
(一)全迷路进路
1、切口弧度要偏乙状窦后,通常距耳后皱折2cm左右。沿颞线,乳突尖上0.5cm处各作一道水平肌骨膜切口。连接上下切口后端,切断相当乳突后缘处的肌骨膜,形成蒂部在耳道软骨段后方的肌骨膜瓣。平骨性外耳道开口切开外耳道,剪去部分耳道软骨,用肠线缝合耳道口的皮肤,将肌骨膜瓣翻折覆盖在耳道口内铡,缝合数针使耳道口密闭。使用两把自持拉铯,将耳后软组织充分拉开显露整个乳突。
2、用电钻开放乳突皮质,去除其内气房,达到乳突“骨骼化”的要求,将所有妨碍视线的悬骨磨去,以获得尽可能开阔的乳突腔入路。如乙状窦隆起过高,妨碍深入操作,可用咬骨钳将乙状窦表面及周围骨质去除,用拉钩下压轻轻牵开。乙状窦壁十分菲薄,如被撕裂了血,可在裂口外侧压以纤维蛋白海绵或明胶海绵,并用骨蜡涂封。不可将止血用海绵塞入窦内,以防海绵循入血流成为栓子。窦壁破口过大、止血困难的,可在裂孔上下作双道结扎。尽可能避免乙状窦破裂,因为任何一种止血方式,难免造成脑压增高。导静脉出血可用骨蜡封闭或缝合结扎。为了避免乙状窦可能被撕、出血的麻烦,在乙状窦表面及导静脉周围最好留一层薄薄的骨质以保护窦壁,损伤出血机会就会明显减少。
3、在鼓窦处确认外、下半规管及面神经垂直段(图1)。去除外耳道后臂主整个耳道皮肤,并将鼓膜及锤、砧、镫骨等摘除。旋转手术床向对侧,可窥及咽鼓管开口及部分管内粘膜。用金刚石钻头去除其内粘膜,显露骨管表面。从颞肌筋膜取一小块肌筋膜堵塞咽鼓管,管口加填骨蜡,达到严密封闭咽鼓管的目的。咽鼓管内侧为颈内动脉,是耳蜗切除的前界。
4、循乙状窦下行,在面神经管内侧可定位颈静脉球。颈静脉球在鼓室下方,是术野暴露的下限。由窦脑膜角向内循入,磨薄乳突顶壁骨质,可隐约显出岩上窦的外端。去除迷路周围气房后,迷路骨囊致密光洁的轮廓十分醒目。先磨除外、下二个半规管,在接近前方的面神经骨管时,再开放前庭及切除上半规管壶腹。由下而上追踪面神经骨管至膝状神经节。从鼓岬开始磨除耳蜗,注意蜗内是否有肿瘤侵犯。由膝状神经节继续追踪面神经至其迷路段。此时面神经骨管象一条“高架天桥”,从前庭上方循其原路跨至茎乳孔。骨管骨质尽量磨薄,以开阔视入深部的角度。手术至此已十分靠近内听道骨壁。在岩上窦下方渐渐磨除骨质可达内听道顶部骨壁。在面神经“天桥”后方将耳蜗全部磨去,可在颈静脉球的圆丘状,隆起前内方和内听道底壁之间找到耳蜗导水管。耳蜗导水管通常从内听道中段下方进入颅后窝,这是颈静脉孔处第ⅸ、ⅹ、?脑神经的定位标志。只要保持高于耳蜗导水管的水平,上述脑神经不会受到损伤。
5、渐渐磨薄内听道骨壁,在内听道后壁外侧可见前庭导水管及管内的淋巴管,循内淋巴管向外,可达内淋巴囊。内淋巴管的内端走向前庭。将乙状窦后的颅后有壁全部去除,显露硬脑膜。从耳蜗和迷路二个入路将内听道上、外、下三部分的骨壁磨薄。磨除骨质时慎勿将钻头滑入内听道内,否则会造成肿瘤出血或面神经损伤。应在内听门上下唇磨去后,用小剥离子将菲薄骨壁,从内听道脑膜表面小心剥去,不仅要暴露内听道大部分硬脑膜,还要将颅后窝与内听道脑膜交界成角的这一部分显露出来。在内听道外端基部下二分之一可见到单一神经及下前庭神经,在基部中线可暴露横嵴。参考面神经迷路段的走向可确认面神经从内听道去迷路段骨管的出口(内听孔)。横嵴上为上前庭神经,深面为bill隔,隔的内侧,或在内听道内去寻找或辩认面神经是不现实的。确认面神经最稳妥的方法是显露面神经迷路段,或在内听道内去寻找或辩认面神经是不现实的。确认面神经最稳妥的方法是显露面神经迷路段,向内听道内追踪。在磨除内听道下壁时,最麻烦和危险的并发症是损伤颈静脉球。如果球破出血,最好是用止血力强的纤维蛋白海绵压迫,如同压迫乙状窦口一样。但是不能将海绵塞入球内。一般平卧侧头位不会有脑空气栓塞。万一出血很凶难以控制,可在窦脑膜角处作窦外填压,同时结扎颈内静脉。此时才可将止血海绵塞入窦内填塞。填塞后,血还可能从岩下窦汇来,但量已明显减少。岩下窦区填压的力量不宜过分,以免造成第ⅸ-?脑神经麻痹。
6、从乙状窦后缘与内听门之间的中点开始,剪开颅后窝脑膜,继续向内听道后壁的脑膜延伸。掀起脑膜,可暴露肿瘤(图2)。小心分离脑膜与肿瘤之间的粘连,将切口两旁的脑膜分别翻开,向上翻转至内听道前壁上方,向下至颈静脉球圆丘。认定内听道出口处的迷路段面神经,用小剥离子将肿瘤向后下方细细推开,可清晰见到与其延续的内听道段面神经。面神经因缺少外层鞘膜,在内听道内受压已相当扁薄和十分细嫩,很容易受损,故在操作时不可使用较粗的吸引管吸血,或用咬钳过分牵拉肿瘤,以免造成神经撕裂(图3)。
7、切开肿瘤包膜将内容物咬除或用吸引器尽量吸空,使肿瘤体积缩小,以便将肿瘤包膜从其周围组织分离。开始时,先从面神经表面细细分离,凡进入包膜的小血管均用双极电凝止血。由于耳蜗已切除,视角可以从肿瘤和内听道前壁之间窥入内听门至脑干的一般范围,还可窥达肿瘤的前下极。小脑前下动脉常可在此直接见到,因此可在直视下将此重要血管从肿瘤包膜表面细细分开。循面神经去脑干的方向,继续将肿瘤与神经分离。在靠近脑干处将第ⅷ脑神经切断取下肿瘤包膜。如伴随第ⅷ脑神经进入包膜的血管比较粗,很可能是动脉性的,可用小银夹连同神经夹住后再剪开。有时肿瘤在前上方与岩上窦,下方与岩下窦以及后外侧与小脑表面血管发生粘连,也要仔细分开后再将包膜取出。总之,剥离包膜,切忌强行牵拉,在剥离包膜过程中,应保持无明显的清晰术野。面神经在内听门内侧居肿瘤背后,宜将肿瘤转向后方,不要往前方推挤,以免牵拉神经。遇到肿瘤包膜与脑干发生粘连,可先将大部分包膜取下,留剩小块与脑干粘连的部分包膜在手术显微镜窥视下,细细分离后取出。包膜与脑干的粘连通常比较稀松,分离尚较容易。对脑干与包膜之间的交通血管可靠近包膜用双极电凝后再用微剪刀剪断(图4)。在剥离过程中严格防止出血,可用盐水棉片(带丝线,便于取出和点数),轻轻压迫出血血管,对准出血点使用双极电凝。彻底止血是十分重要的,在这一点上要舍得花时间、花精力。但在桥小脑角处用填塞压迫法止血是非常危险的。尤其是大团海绵填塞止血会使海绵吸收脑脊液和血而膨胀严重压迫脑干。肿瘤摘除后,桥小脑角必须无血。
8、脑膜缺损处可用干冻脑膜,颞筋膜或纤维蛋白薄膜修复。术腔内用腹壁脂肪填充(图5)。延长耳后切口达颞部皮肤,用电刀切成扇形带蒂的颞肌筋膜瓣。与颅骨剥离后,翻转向下,与乳突尖的胸锁乳突肌附着端用肠线缝合,利用颞肌筋膜冯修复术腔,可彻底防止术后脑脊液漏的发生。
在缝合皮肤前须置负压引流管。引流管应放在颞肌筋膜瓣的表面,如放在乳突腔内,会将填充用的脂肪吸入管内。引流口从切口后2cm处的皮肤穿出。用肠线缝合皮下组织,皮肤切口用丝线作间断或连续缝合。
全迷路进路与一般迷路进路(作者建议将后者称上迷路进路,即house的保留耳蜗的迷路进路)比较具有下述优点:①去除外耳道及下迷路(耳蜗)后,内听道和桥小脑角的术野开阔,便于放入器械进行操作。而在上迷路进路中,术野前部被外耳道后壁遮住。特别是遇到乙状窦高隆或前移时更有必要。否则乙状窦与外耳道后壁之间的距离很近,使术腔狭小,手术就相当困难。②辨认面的走向清楚,面神经走向内听门的路径与视角垂直。而在上迷路进路,面神经在接近内听门时居肿瘤背后,与视角几乎平行,有时不易辨清。
全迷路进路适合直径2.0-3.5cm的听神经瘤,2.0cm直径以下的肿瘤,可选上迷路进路或颅中窝进路。大于3.5cm左右直径的肿瘤有脑干小脑压迫和第四脑室偏移,需扩大术野或取枕下进路取瘤。
注意事项:如果面神经已为肿瘤侵犯必须切除或不慎损伤或缺失,可取腓肠肌神经作神经移植。
(二)颅中窝进路 局限于内听道内,听力较佳的听神经瘤可取颅中窝进路取瘤。
1、按前述方法磨得上半规管蓝线,确认内听道平面后,将内听道上壁骨质尽可能去除,以获得较宽的入路。注意勿破入耳蜗或半规管内。在切开硬脑膜前,静脉输注20%甘露醇250-500ml,以收缩脑组织和降低颅压。如肿瘤较大,有一部分突出内听门外,而需扩大术野、必须断离岩上窦。岩上窦是一较粗的静脉,可用银夹先予阻断后再切开。在其断端内再用纤维蛋白海绵蘸以纤维蛋白粘合剂填入窦内,外用盐水棉布压迫窦壁。这样可保证止血可靠。
2、调整脑板的位置使脑板内端能超越岩嵴线达岩骨背侧,由此可窥入内听门附近的颅后窝。注意进入岩上窦的岩静脉,宜用双极电凝预先阻断血流,以防脑板伸入时被牵破出血。稍稍上抬颞叶,可扩大桥小脑角的术野,便于放入器械操作。
3、切开内听道硬脑膜达内听门,暴露内听门外的肿瘤部分(图6)在确认面神经和上前庭神经后,切开肿瘤包膜,吸去或咬除部分内容物,尽量缩小肿瘤体积。先在内听道内将包膜从面神经表面细细分开。切断上前庭神经,将包膜连同上前庭神经一并切除。有时肿瘤源起下前庭神经(图7)。肿瘤源起前庭神经的现象很小(直径仅7-8mm)时,才有可能认出耳蜗神经,而且能将肿瘤从耳蜗支的粘连面上分开,耳蜗神经可以保留,肿瘤包膜仅同前庭神经主干一并切断取出。如果耳蜗神经已经被肿瘤侵入,也必需剪断去除,通常是在肿瘤包膜的内端连同位听神经一并剪断(图8)。
4、肿瘤取净后,应仔细检查内听道内的组织,包括面神经、内听动脉和耳蜗神经的近心端是否完整(图9)。取一小块肌肉填充内听道,用以弥合缺损的脑膜(图10),防止脑脊液漏。在颞骨鳞部,咬取小骨片一块,覆盖在内听道上壁。取出自持拉钩的脑板。复位在颞叶脑膜能将骨片压住。充分止血后,在骨窗上覆盖原位取下的骨片,用肠线缝合十字切开的颞肌,在颞肌表面留置负压引流管及作皮肤间断缝合。
对于听力良好的听神经瘤,保留术侧面神经功能的考虑应优于听力。取颅中窝进路摘除听神经瘤,追认面神经的踪迹,不如全迷路进路清楚。实际上大于2cm直径听神经瘤,保存听力的可能性很小。因为耳蜗支已经被肿瘤侵犯,难以分开。所以选择这样的进路只能是小于1.0-1.5cm的肿瘤。双侧听神经瘤占全部听神经瘤4%-5%,为了保存一侧的听力,在瘤体较小的一侧选用有可能保存听力的颅中窝进路是值得考虑的。
(三)乙状窦后进路和迷路乙状窦联合进路
1、乙状窦后进路
(1)作乳突后缘5-6cm垂直切口(图11)。切口达肌肉及骨膜下,暴露上下项韧带,用剥离子向切口二侧剥离,显露枕骨。
(2)取电钻在乙状窦后作直径为3cm的圆形骨槽(图12、13)。取槽内的游离骨片,浸入生理盐水内保存。用咬骨钳将槽边修平,形成圆形骨窗,在窗内作脑膜t形切口(图14)。翻起脑膜瓣缝于窗边肌肉上,并用拉钩牵开软组织(图15)。此时滴以20%甘露醇(250-500ml)以收缩脑组织,降低颅压。取干冻脑膜或纤维蛋白膜(或盐水棉片),贴于小脑表面,目的在于保护小脑。
(3)伸入脑板,将小脑轻轻牵开。小脑质地娇嫩经不起金属脑板直接压迫,必须覆盖一层膜样物品作为假性脑膜来替代硬脑膜以资保护,避免造成小脑压烂、水肿或出血(图16)。
(4)在小脑与岩骨后侧之间钝性分离蛛网膜,进入桥小脑角。将外溢的脑脊液吸去。对于瘤体较小的肿瘤,可在蛛网膜和肿瘤包膜之间进行分离(图16)。轻轻牵引肿瘤,可在近脑干处,见到面听神经和偏下方的小脑前下动脉,小心剥离,有可能将整个肿瘤取出(图17)。如果粘连较多,近脑干处的面神经不能窥及,则宜切开包膜,缩小肿瘤体积后再进行分离。进入内听道内的肿瘤可用电钻磨开内听道后壁后进行剥离,但多半是靠牵拉而出的。
(5)摘除较大的听神经瘤(直径>2cm)需缓缓小心进行,先切开包膜,作包膜内切除。然后取除包膜内肿瘤的上下极,以定位面神经和耳蜗神经。在内听门外,面神经常居肿瘤的前下方,耳蜗神经位于肿瘤的后下。如术中牵拉肿瘤而出现心率过缓,表明脑干受到外力影响,肿瘤与脑干很可能有粘连。术中心率改变是一危险的警号,宜暂时终止手术,严密观察心律变化。是否继续手术要根据病员年龄、肿瘤血供及脑干的粘连状况来决定。
(6)肿瘤取出及充分止血后,去除干冻脑膜或其他材料制成的覆盖物。修复脑膜裂孔前,先在脑膜下衬一层筋膜(取自颞肌或阔筋膜)。缝合脑膜裂口时,同时穿过筋膜,以加强裂口的弥合程度,彻底防止脑脊液漏(图18、19)。将骨片填补在骨窗上,缝合皮肤切口。
2、迷路乙状窦联合进路(改良迷路枕下联合进路)肿瘤直径大于3-4cm时,全迷路进路切除肿瘤的手术野显得狭小,尤其是突入颅后窝的肿瘤,操作和止血是比较困难的,改取迷路乙状窦联合进路比较适合。
(1)作蒂部的倒u形切口。前切口离耳后皱折2.0cm,上达颞线上2cm。前后切口最宽处为5.0cm左右。将皮肤连同肌骨膜,自颅骨表面剥下,借助大自持拉勾固定。
(2)先完成全迷路进路部分,再在乙状窦后作直径3-4cm之骨窗。其时静脉输注20%甘露醇250-500ml。在乙状窦内侧t形切开小脑表面的脑膜,向前钝性分离蛛网膜达桥小脑角,与内听道脑膜切开线相连。保护小脑和辨认面神经方法同前述。
(3)切开肿瘤包膜逐块取出肿瘤内容物,借以缩小瘤体,双极电凝所有与肿瘤包膜交通的小血管。内听门外的肿瘤经部分切除,瘤体体积只剩2.0cm大小时,再由迷路进路确认面神经,并从而追认至脑干其神经根处。
(4)从乙状窦后窥入,可见到肿瘤内侧包膜与脑干的关系,小心分离粘附脑干的肿瘤包膜,同时密切注意手术时的心率、血压、呼吸等生命指标的改变。如肿瘤包膜与脑干、面神经,或进入脑干的动脉相粘过紧,难以分离取下,则宁可保留包膜的最外层,以免发生意外。脑膜缺损及术腔闭合与前所述同。迷路乙状窦后联合进路是迷路枕下联合进路的改良。两者不同之处是,在迷路枕下联合进路中,常规切断和结扎乙状窦,而在本进路保留乙状窦。由于可以从乙状窦前后进入桥小脑角,跨中而下的乙状窦对深部手术野的观察无甚妨碍,桥小脑角显露的效果同乙状窦结扎剪断相仿。断离结扎乙状窦必须广泛暴露乙状窦,常会撕破乙状窦或导静脉,造成严重出血,要等结扎后才能止住,增加手术麻烦。此外,乙状窦结扎后,有促使脑压升高的弊端,所以迷路枕下联合进路已很少使用,为迷路乙状窦后联合进路所替代。
3、迷路后进路 适用于位于内听门的听神经瘤。对老年患者作囊内肿瘤摘除,以缓解症状为目的的部分肿瘤切除也可取此时进路。这一进路的主要优点是比较省时,显露颅后窝桥小脑角的构造较容易,比颅后窝进路牵拉小脑轻。缺点是术野不大,也不能处理内听道内的病变。
(1)耳后切口,离耳廓皱折1.5cm作梯形肌骨瓣,用自持拉钩牵开软组织,暴露乳突和邻旁枕骨。开放乳突,完成良好的骨骼化工作,确认外,后半规管,面神经和砧骨。操作时勿误损砧骨,防止内耳损伤(后鼓室不需开放,砧镫关节未动)。
(2)用电钻磨去乙状窦表面骨质,暴露整个乙状窦及乙状窦后5-10ml硬脑膜,这是手术主要关键,只有这样才能将乙状窦后嵴牵开,获得比较开阔的入口。乳突导血管可用骨蜡堵塞、结扎或双极电凝。去除迷路后、乙状窦内侧的颅后窝骨板。其上界为岩嵴、岩上窦紧贴嵴沟入乙状窦。窦壁穿破止血麻烦,最好花些功夫用金刚石钻头耐心磨除悬骨,保留窦表一层菲薄的骨壳。乳突化较差,颅后窝骨壁与后半规管之间气房稀小,注意勿磨破后半规管。
(3)在乙状窦前(内)淋巴囊外侧与窦平行作硬脑膜切口。脑膜边缘用丝线悬吊,将脑膜瓣和肉淋巴囊向前牵开。用大盐水棉片覆盖小脑表面,作保护作用。向后轻推,溢出脑脊液,暴露桥小脑角。此时宜静脉输入甘露醇或尿素以使小脑体积有所退缩。确认自脑干发出的脑神经及岩尖区的病灶或病理异常作不同处理。
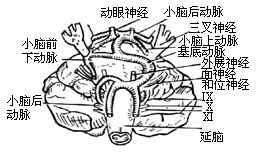
(4)从迷路后进路看脑神经及动脉关系,如入口足够大,自上而下可见:小脑上动脉横越三叉神经上方,小脑幕下的滑车神经居小脑上动脉之上。而面神经和位听神经之间为小脑前下动脉,基底动脉则居舌咽、迷走和副神经腹侧,小脑后下动脉处在舌咽和迷走神经之间(图20)。动脉与神经之间位置关系的变异是三叉神经痛、面肌痉挛的解剖因素。例如小脑上动脉可从上方压迫三叉神经,小脑前下动脉和基底动脉可分别从下方和内侧挤压三叉神经。
(5)脑膜切口,直接缝合张力太大,需取颞肌筋膜,干冻脑膜或纤维蛋白膜覆盖脑膜裂口,边缘固定数针,乳突腔填以腹壁脂肪,加上带蒂颞肌瓣缝于乳突胸锁乳突肌附着处上,置负压引流,缝合皮肤切口。
注意事项
注意及时处理与防止并发症,并发症的产生与听神经瘤的大小、手术操作的熟练性,及病人全身状况有密切关系。术后即时发生的严重并发症之一是出血而形成的颅内血肿。颅内血肿形成的早期征象是颅压增高所造成的反射性血压骤增,应急返手术室或在重点监护室里先打开伤口,取出血块,并在手术显微镜下彻底止血。另一严重并发症是脑水肿,应加强观察,必要时去除部分梗死有小脑组织。脑脊液漏多是因为填充和修补术腔不足,或缝合不够严密所引起,但在皮肤伤口愈合后多数可终止。脑脊液流量过多或长期不停止得重新手术处理。此外手术牵拉小脑时间过久或切除小脑外半球可造成运动失调、需颤或辨距不良等小脑病征。手术切除或损伤面神经会造成周围性面瘫,并容易发生暴露性角膜感染。小脑前下动脉中断是最危险的并发症之一,会导致脑干缺血梗塞而死亡。在个别病例中,牵动小脑前下动脉会引起动脉痉挛,对脑干的威胁也很大。
近年来用显微外科技术及新的手术进路摘除听神经瘤,手术安全性明显提高,手术死亡率明显降低。手术死亡率随瘤体大小而异,小听神经瘤为0%-2%,大听神经瘤小于10%,其中,次切除率降至10%以下。面神经功能保存率已明显提高,其中小肿瘤为94%,中等肿瘤为93%,大肿瘤为65%(glasscock,1978)。
在老年人中,听神经瘤手术的并发症和死亡率都是相当高的。从cushing于1917年,oliverona于1940年,ednard于1951年,pool于1957年和ditullio于1978年等人报道的枕下进路听神经瘤摘除术,1100例中70岁以上病人仅1例。由于听神经瘤为生长缓慢的良性肿瘤,对老年患者听神经瘤手术的目的应着重在减低颅压和保存功能。所以,一般都作肿瘤包膜内摘除术。尽可能清除包膜内每一角落的肿瘤内容物,尤其是颅后窝区部分,离面神经和脑干较远尽可能清除到包膜萎陷为止。但在内听门和bill隔附近靠近面神经和脑干的地方,清除应有限度。包膜内肿瘤摘除后,多可达到脑干、小脑和三叉神经减压,脑积水和脑膜征象也得到缓解的目的,术后头痛可得到明显减轻,面肌运动也得以保存。总之,青年人听神经瘤应力求全部摘除,而老年人听神经瘤摘除目的则以余生安乐,度过晚年即可。
术后处理
1、注意观察神志、瞳孔、血压、心率,了解有无颅内血肿和颅内感染发生。
2、应用抗生素、防止感染。
3、术后1d适量应用甘露醇,以免颅内压过高。